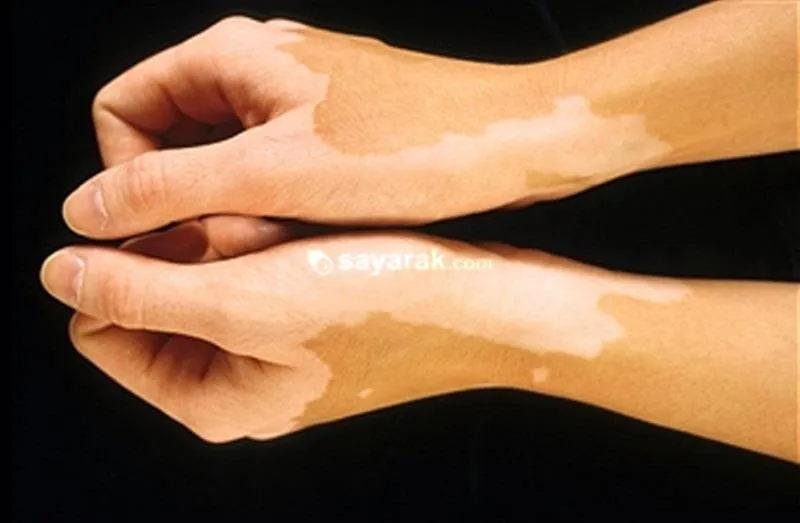
پیسی، برص یا ویتیلیگو چیست؟
پیسی، برص،ویتیلیگو یک بیماری پوستی است که در آن پوست به دلیل نابودی ملانین در بدن، رنگدانه طبیعی خود را از دست می دهد. در نتیجه این فرایند، رنگدانه در برخی از مناطق پوست ناپدید می شود و لکه های سفید تشکیل می شوند.
در عمل پزشکی، پیسی، ویتیلیگو نیز به عنوان leukoderma معروف است. از لاتین، نام بیماری به عنوان "پوست سفید" ترجمه می شود. بر طبق آمار، سندرم «پوست سفید» 1٪ از کل جمعیت این سیاره را تحت تاثیر قرار می دهد. بسته به جمعیت، محل اقامت و نژاد، هیچ آسیب شناسی وجود ندارد. به وضوح از نظر بصری، این نقاط به دلایل آشکار در افراد سیاه پوست قابل مشاهده است. شروع بیماری معمولا در سن 10 تا 30 سالگی رخ می دهد - در نیمی از موارد ثبت شده بیماری، بیماران خود را در طی این دوره در معرض مشکلات قرار می دهند.
طبقه بندی بیماری پیسی، ویتیلیگو
بسته به محل قرار گیری لکه ها، پیسی، ویتیلیگو را می توان به 3 دسته اصلی تقسیم کرد - عمومی (در سراسر بدن)، محلی (در مناطق خاص) و کلی (تقریبا کل بدن بصورت از دست دادن pigmentation). چنین نوع هایی را می توان به زیرگروه های خاص تقسیم کرد.
همچنین طبقه بندی پیسی، ویتیلیگو با توجه به نوع رنگ وجود دارد. بر این اساس تقسیم به یک نقطه سه رنگ، چهار رنگ، آبی و ملایم شناخته شده است. آسیب شناسی نیز در چند جهت پیش می رود. این می تواند یک ظهور پیشرفته و با افزایش ثابت در مناطق پپتیگنتاسیون، یک شکل پایدار و یک شکل ناپایدار داشته باشد، که در آن نقاط ممکن است ظاهر شوند، ناپدید شوند و با نقاط دیگر جایگزین شوند.
پیسی، ویتیلیگو غیر سگماتالی
پاتولوژی ويتيليگو Non-segmental يا نوع A شامل هر نوع بیماریی مي شود که در آن فعاليت سيستم عصبي سمپاتيک اختلال ايجاد نمي کند. این نوع از پیسی، ویتیلیگو معمولا توسط متخصصان با پاتولوژی های مختلف autoimmune همراه است.
پیسی، ویتیلیگو غیر سگماتالی، اغلب، دو طرفه و متقارن در منطقه توزیع می شود. هنگامی که قسمت های جدید با پوست پوشیده شده ظاهر می شوند، آسیب شناسی به نوع ناپایدار تبدیل می شود. چنین پیسی، ویتیلیگو مستعد رفع یا بهبود تصویر بالینی است. یک بیماری در نظر گرفته شده است که پایدار است، در طی آن در طول سال با لکه های قبلا شکل گرفته هیچ تغییری وجود ندارد.
به طور خلاصه، پیسی، ویتیلیگو غیر سگمنتال می تواند به زیرمجموعه های مخاطی، فوکوس، عمومی، اکروپاسیال و کلی تقسیم شود.
نوع سگمنت پیسی، ویتیلیگو یا زیرمجموعه B به این معنی است که فرایند پفیگنتاسیون پوست، به صورت مشابه با شیوع زونا، به صورت بصری در جهت اعصاب و یا عصبهای عصبی بر روی سطح پوست گسترش می یابد. پیسی، ویتیلیگو Segmental معمولا در محافل پزشکی با آسیب شناسی عملکرد سیستم عصبی سمپاتیک همراه است.
نوع سگمنتال این بیماری به یک زیرمجموعه یکپارچه، تقسیم شده، چند بخش، لکه دار یا کانونی تقسیم می شود. اغلب، پیسی، ویتیلیگو سگمنت با یک نقطه سفید سفید روی سطح پوست ظاهر می شود (در 90٪ موارد)، اما 2-3 قسمت آسیب دیده نیز ممکن است ظاهر شود. در این مورد، هر بخش در این مورد در یک طرف بدن قرار دارد.
اغلب، پیسی، ویتیلیگو سگمنتال مشخصه جوانان است. پس از 1 سال، آسیب شناسی پایدار می شود، نشان دهنده یک مثال از موزاییکایی در سطح پوست انسان است. بخش ضایعه دیده معمولا در طول خطوط بلاشکو Blashko گسترش می یابد، اغلب ممکن است به صورت فرم پوستی به دنبال محل رشته های عصبی یا پیکربندی برگ مشابه باشد یا در یک الگوی شطرنجی قرار گیرد. در لبه نقطه سفید صاف یا ناهموار است. گاهی اوقات موارد استقرار مادرزادی - leukotrichia وجود دارد.
فرم محلی پیسی، ویتیلیگو
هنگامی که لخته شدن پیسی، ویتیلیگو موضعی در برخی مکان های بدن قرار می گیرد. این نوع بیماری می تواند با یک زیرمجموعه کانونی نشان داده شود وقتی که لکه ها تنها 1-2 قسمت از بدن قرار می گیرند، یک زیرمجموعه سگمنتال است که در آن تمام نقاط به طور دقیق در یک طرف چپ و یک زیرمجموع مخاطی قرار می گیرند وقتی که غلظت ملانین فقط غشاهای مخاطی بدن انسان را تحت تاثیر قرار دهد.
شکل عمومی پیسی، ویتیلیگو
شايع ترين نوع بیماری، نوعی تشخيص پاتولوژی است. با این نوع پیسی، ویتیلیگو ، لکه های تکه شده بر روی سطح کل بدن متمرکز می شوند. در عین حال، انواع زیرمجموعه ای از شکل عمومی نیز وجود دارد. به ویژه، هنگام قرار گرفتن لکه های سفید در صورت و اندام، کارشناسان در مورد vitiligo acrofacial، با محل متقارن نقاط در سراسر بدن - در مورد پیسی، ویتیلیگو عفونی، و در هنگام ترکیب همه نوع از مورد فرم مخلوط صحبت می کنند.
نوع کلی پیسی، ویتیلیگو
همه انواع فوق نوع بیماری، تقریبا 100٪ از همه موارد تظاهرات بیماری را که در عمل پزشکی دیده می شود، توصیف می کنند. با این حال، در موارد بسیار نادر، پیسی، ویتیلیگو ممکن است به نظر می رسد در بیماران به عنوان تقریبا 100٪ از دست دادن (نمونه مایکل جکسون) pigmentation بر روی پوست دیده می شود. این نوع از پیسی، ویتیلیگو معمولا در طب پزشکی کلی نامیده می شود و اغلب نادر است.
علل پیسی، ویتیلیگو
با پاتولوژی مورد بحث، مردم متولد نمی شوند.پیسی، ویتیلیگو به علت فرآیندهای پاتولوژیک و تغییرات در بدن انسان رخ می دهد. در کودکان (تا 10 سالگی) پیسی، ویتیلیگو بسیار نادر است. گاهی اوقات کارشناسان درباره رابطه تظاهرات پیسی، ویتیلیگو با دوره های افزایش فعالیت خورشیدی در بهار و تابستان صحبت می کنند.
علل رایج پیسی، ویتیلیگو ، که کارشناسان در عمل می گویند، عبارتند از:
مشکلات اتوایمیون(بیماری خودایمنی) در بدن.
آنها باعث اختلال در عملکرد ایمنی می شوند، به همین دلیل است که آنتی بادی هایی که برای از بین بردن میکروارگانیسم های خارجی طراحی شده اند، شروع به مبارزه با سلول های سالم بدن می کنند و باعث ایجاد شرایط پاتولوژیک پیچیده ای از جمله پیسی، ویتیلیگو می شوند. نتایج مشابهی در رابطه با پیسی، ویتیلیگو و پروتئین های خود ایمنی بر اساس این واقعیت است که در بیماران مبتلا به آسیب شناسی، بیماری های مرتبط با آن معمولا تشخیص داده می شوند - آرتریت روماتوئید، لوپوس سیستمیک و آسیب شناسی تیروئید.
دانشمند آمریکایی در زمینه ژنتیکی R. Spitz به طور تجربی ثابت کرد که عامل خانواده در این آسیب شناسی نقش مهمی ایفا می کند. افراد دارای پوست تیره بیشتر در معرض پیسی، ویتیلیگو قرار دارند.
آسیب شناسی غدد درون ریز.
اختلالات عملکرد غده تیروئید و نوسانات هورمونی باعث ایجاد پیسی، ویتیلیگو می شود. این عوامل علایم عصبی عضلانی ناشی از پیسی، ویتیلیگو هستند. این ممکن است شامل تخریب تخمدانها، غده فوقانی، هیپوفیز، پانکراس باشد.
اختلالات پوستی.
مشکلات پوستی ناشی از آسیب، سوختگی می توانند تشکیل پیسی، ویتیلیگو را تحریک کنند. سلول هایی که مسئول تولید ملانین هستند نابود می شوند، یک فرآیند خود ایمنی در لایه های پوست التهاب دیده ایجاد می شود و تحت تاثیر اشعه ماوراء بنفش پوسیژناسیون پوست شروع به پیشرفت می کند. به این است که اختلالات رخ می دهد.
مصرف داروها گاهی اوقات باعث آسیب شناسی می شود.
فرآیندهای آسیب شناختی کبد با احتقان صفراوی، بیماری های دستگاه گوارش (ضعیف شدن، دیس بکریتوز) با جذب آنزیم ها و محروم کردن پوست از بخشی از مواد مغذی لازم ( روی ، مس ، منگنز) ) که برای تشکیل سالم ملانین مورد نیاز است را باعث می شوند.
اثر مواد شیمیایی بر روی پوست.
تحت تاثیر مواد شیمیایی و لوازم آرایشی خانگی کم کیفیت، رجنتس و فنل، فرمالدئید و عوامل حاوی آن، تخریب ملانین در سلول های پوست نیز می تواند تحریک شود.
کارشناسان به این واقعیت توجه می کنند که پیسی، ویتیلیگو در بدن تنها نوک کوه یخی است و اثرات فرآیندهای آسیب شناختی دارد که ممکن است دارای یک عواقب عفونی و مضر باشد. به عنوان مثال، مشکلات مربوط به غده تیروئید بیش از 10 درصد از بیماران مبتلا به آسیب شناسی را مورد بررسی قرار می دهند.
آسیب های غدد درون ریز
پزشکان از جمله آسیب های غدد درون ریز هستند که می توانند باعث بروز این بیماری شوند:
گواتر 1 و 2 درجه، که عملکرد تیروئید تغییر نکرده است و درمان نشده، در 86٪ بیماران مبتلا به پیسی، ویتیلیگو مشاهده می شود
هیپرتیروئیدی - در 12٪ از بیماران انسانی تشخیص داده شده است.
کم کاری تیروئیدیسم پاتولوژی پیسی، ویتیلیگو ضعیف تر است و فقط در 2٪ از بیماران رخ می دهد.
بنابراین، ارتباط بین تصویر بالینی پیسی، ویتیلیگو و بیماری های غدد درون ریز را می توان به راحتی ردیابی کرد. به همین دلیل است که پزشکان به تشخیص بیماری های موازی مختلف توجه خاصی می کنند، اگر بیمار به بیماری های پوستی تبدیل شود.
علائم بیماری پیسی، ویتیلیگو
علائم اولیه
اولین نشانه شروع پیسی، ویتیلیگو می تواند ناپدید شدن رنگدانه در هر قسمت از پوست باشد. تقارن ضروری خواهد بود، اغلب آن را برای اولین بار در صورت، در نزدیکی چشم و دهان، و یا در کف دست، پا و اندام تناسلی رخ می دهد.
گاهی اوقات در اطراف لکه های سفید شده روی یک پوست سالم، یک لبه به شدت رنگی ظاهر می شود. اگر پیسی، ویتیلیگو روی پوست سر ظاهر شود، مو ممکن است تغییر رنگ داده شود.
اگر پیسی، ویتیلیگو ظاهر شود، ممکن است در نقاطی که در آن برخی از صدمات، کاهش، کبودی، آفتاب سوختگی اخیرا مشاهده شده، لکه های جدید ظاهر شوند. به هر حال، اگر یک نفر در حال حاضر حداقل یک علامت کوچک از پیسی، ویتیلیگو می بیند، بایداز آفتاب پرهیز کند، در غیر این صورت خطر گسترش تصویر بالینی در بدن وجود دارد.
پیسی، ویتیلیگو با سرعت بسیار زیاد گسترش می یابد، در بعضی موارد، این روند ممکن است کند شود، اما در هر فرصتی (تشدید بیماری مزمن، آنفولانزا و غیره)، پیسی، ویتیلیگو دوباره می تواند شروع به گسترش کند. چرخه توسعه پاتولوژی می تواند چندین بار تکرار شود، در حالی که پیش بینی یا توضیح وقوع آن کاملا غیرممکن است، که مانع از درمان موثر بیماری می شود.
در ناحیه ای که پوست در حال حاضر از بین رفته است، فعالیت غدد عرق مختل می شود. هنگامی که پوست با لکه های سفید در معرض نور خورشید قرار می گیرد، سبز مایل به قهوه ای می شود، اگرچه اپیدرم در مناطق غیرفعال تیره می شود. هر مورد پیسی، ویتیلیگو منحصر به فرد است، گاهی اوقات فرایند تغییر رنگ پوست ممکن است با قرمزی شروع شود، که به تدریج رنگدانه را از بین می برد و سفید می شود.
اغلب، همراه با پیسی، ویتیلیگو ، بیمارانی مانند بیماری پورفیرین، آتروفی پوست سفید، اسکلرودرمی و دیگر بیماری ها را تشکیل می دهند. ويژگي اصلي تشخيص ويتيليگو عدم تعرق کامل ضايعه است. ماهیت مزمن پیسی، ویتیلیگو با بهبود سریع و کامل آن مواجه است. حتی کوچکترین نقطه ناشناخته ممکن است در نهایت رشد کند و بقیه پوست را از بین ببرد.
گسترش پیسی، ویتیلیگو معمولا به آرامی اتفاق می افتد، از یک ذره کوچک تا تظاهرات قابل ملاحظه ممکن است چندین سال طول بکشد، و گاهی اوقات پیشرفت بیماری تمام عمر بیمار را می گیرد. موارد پزشکی وجود دارد زمانی که تصویر بالینی پیسی، ویتیلیگو بدون هیچ گونه درمان ناگهانی خود را از بین می برد اما این موارد خیلی رایج نیست. تا به امروز، یک روش موثر و قابل اعتماد برای درمان آسیب شناسی مورد نظر در علم پیدا نشده است.
تفاوت پیسی، ویتیلیگو از سایر بیماری ها
یکی از ویژگی های تظاهرات پیسی، ویتیلیگو ، کنتراست واضح رنگ لکه ها در ارتباط با پوست سالم است.
در بسیاری از آسیب های پوستی، سطح پوست شروع به خراشیدن، خارش می کند و فرد به سادگی نمی تواند خارش را کنترل کنند و به طور مداوم مناطق آسیب دیده را می خاراند. ولی در پیسی، ویتیلیگو چنین مشکلی وجود ندارد، لکه ها به جز تصور بصری خود مشکلی ایجاد نمی کنند. تنها نشانۀ "زندگی" آنها، افزایش دوره ای در اندازه مناطق سفید است. بنابراین تشخیص پیسی، ویتیلیگو را از هر گونه مشکل پوستی بسیار آسان می کند، تقریبا غیرممکن است که علامت را اشتباه بگیرد، این فقط با توجه به مسئله است.
آیا پیسی، ویتیلیگو خارش دارد؟
وقتی پیسی، ویتیلیگو اتفاق می افتد، به ندرت، برخی از بیماران ممکن است بگویند که لکه های پیسی، ویتیلیگو خارش دارند. این شواهدی از ضایعه ثانویه پوست، نفوذ خورشید، لوازم آرایشی و دیگر اثرات مهاجم بر روی آن است، اما نه خود پیسی، ویتیلیگو . لایه درم که ملانین را از دست داده است، با استفاده از آن عملکردهای دفاع شخصی خود را از دست می دهد و بنابراین به هر یک از ضعیف ترین موارد حساس می شود.
مرحله بیماری پیسی، ویتیلیگو
شروع توسعه
ابتدای آسیب شناسی با ظهور یک دانه کوچک سفید در هر قسمت از بدن آغاز می شود. سایر اختلالات پوستی بر روی پوست با وجود عدم وجود هیپرپیگمانتاسیون محیطی در امتداد خطوط، از پیسی، ویتیلیگو متفاوت است. این به معنای ضخیم شدن رنگدانه در ناحیه سالم پوست در اطراف ناحیه سفید در قالب یک شکل خاص است. تکه های اولیه پیسی، ویتیلیگو تمایل به رشد دارند، تعداد فوم ها را افزایش می دهد، در آینده آنها می توانندادغام شوند و مناطق پیچیده ای را ایجاد کنند.
پیسی، ویتیلیگو با توجه به میزان ناکافی بودن ملانوسیت ها، می تواند خود را به عنوان لکه های سفید ظاهر کند. در این مورد، از دست دادن ملانوسیت ها می تواند به تدریج رخ دهد و در ابتدا لکه های شیری مانند ممکن است در نهایت کاملا سفید شوند. دلایل این روند هنوز مشخص نشده است.
توسعه پایدار و ناپایدار پیسی، ویتیلیگو
توسعه پیسی، ویتیلیگو می تواند پایدار و ناپایدار باشد. توسعه پایدار به معنی چنین آسیب شناسی است که در طی چند سال گذشته لکه های پیش رو تغییر نکرده اند. در مورد یک دوره ناپایدار، لکه های اولیه ایجاد شده ممکن است ناپدید شوند، اما به جای آن، مناطق جدید در قسمت های دیگر بدن شکل می گیرند، یا نقاط موجود ممکن است شکل و اندازه خود را به سمت پایین یا به سمت پایین تغییر دهند.
مرحله پیشروی پیسی، ویتیلیگو
کارشناسان در مورد مرحله پیشرفت در پیسی، ویتیلیگو صحبت می کنند در مورد زمانی که، برای 3 ماه، لکه های موجود به طور قابل توجهی افزایش می یابد، مناطق قدیمی تکه تکه شده رشد می کنند و ظاهر می شوند. پیشرفت های آهسته ای مشاهده می شود اگر در عرض چند ماه یک عدد لکه جدید در نزدیکی ناحیه زخمی شده قبلی شکل بگیرد، چنین پیشرفتی در طول این آسیب شناسی طبيعی در نظر گرفته می شود، اما ويتيليگوی مانند رعد و برق، که در طی چند هفته نقاط زیادی در تعداد و اندازه رشد می کند، یک ناهنجاری است.
با گذشت زمان، تمام لکه های پیسی، ویتیلیگو معمولا در اندازه، ترکیب، تظاهرات جدید افزایش می یابد، که شواهد پیشرفت کلاسیک آسیب شناسی است. قبل از ظهور یک نقطه جدید، احساس سوزش ناگهانی، ضربه زدن، ممکن است به زودی در بدن احساس شود.
با توجه به تنوع تظاهرات و نه علل ثابت شده در مورد بیماری مورد ضعیف قابل درمان است. اگر درمان به طور موثر در مراحل اولیه شروع شود، پس از آن می توان بهبود و بازسازی ملانین پوست را به دست آورد. با این حال، این بیشتر در کودکان زیر 4 سال اتفاق می افتد. اگر چه ممکن است رنگدانه را در منطقه آسیب دیده بازگردانده شود، متخصصان برای مبارزه با گسترش این بیماری سعی می کنند و برای رسیدن به بهبودی، یعنی متوقف کردن رشد نقاط، تلاش می کنند.
با این حال، با بازسازی ملانین پوست، فکر نکنید که بیماری متوقف شده است. فاکتورهای موثر بر خودایمنی ممکن است باعث ایجاد مجدد رشد پیسی، ویتیلیگو در هر نقطه از زمان شود. به همین دلیل است که در پیسی، ویتیلیگو نظارت بر سلامت و تغذیه برای حیاتی است.
تشخیص بیماری پیسی، ویتیلیگو
در روش های تشخیصی، متخصصان همیشه توجه به ظاهر لکه های پوستی دارند که برای پیسی، ویتیلیگو بسیار خاص هستند و شبیه به تظاهرات بیماری های دیگر نیستند.
برای کسب اطلاعات بیشتر در مورد دوره پاتولوژی، متخصص، بیمار را به مجموعه ای از آزمایشات ارجاع می دهد. گاهی اوقات مهم است که بدانید در چه دوره پیسی، ویتیلیگو هستید؟ آیا تمایل آسیب شناسی رشد وجود دارد؟ آیا استعداد ژنتیکی برای این بیماری در یک بیمار وجود دارد.
در تشخیص پیسی، ویتیلیگو ، مهم است بدانیم که آیا تنها یکی از عوامل ایجاد کننده ابتلا به بیماری است یا ترکیبی از شرایط خاص بدن باعث چنین عواقبی می شود. این نقش در تجویز درمان و جلوگیری از عود آسیب شناسی در آینده نقش مهمی ایفا خواهد کرد.
درمان پیسی، ویتیلیگو
اگر لکه های سفید بر روی پوست ظاهر شوند، بازدید از یک متخصص پوست نباید به تعویق افتاد . فقط یک پزشک با استفاده از آزمایش خاص با یک لامپ میتواند ماهیت آسیب شناسی و علت آن را تعیین کند. گاهی اوقات برای تایید تشخیص نیاز به تحویل مواد بیولوژیک برای تجزیه و تحلیل است.
درمان پیسی، ویتیلیگو تایید شده شامل تجویز داروهای مختلف از گروه های دارویی، بسته به دلایل ایجاد این آسیب شناسی است.
به عنوان مثال، گلوكوكورتيكوئيدها (عواملی كه باعث كاهش تغييرات خودایمنی و آلرژی می شوند) برای ويتيليگو تجويز می شوند:
فرم موضعی بیماری در قالب پماد، کرم ها با درجه متوسط فعالیت های مواد فعال (Esperson، Elok، Sinalar، Dermoveit) برای استفاده در دوره
فرم پاتولوژی عمومی در فرم قرص (پردنیزولون، دگزامتازون، متيل پردنيزولون).
از آنجا که درمان با پیسی، ویتیلیگو به ندرت بدون استفاده از اشعه ماوراء بنفش انجام می شود، بیماران نیز دریافتند که داروها حساسیت به نور را افزایش می دهند که حساسیت ملانوسیت ها به اثرات ماوراء بنفش را افزایش می دهد.
امروزه از میان این اقدامات با طبیعت گیاهان، بروکسان، اکسولورن، ملدینین، اممیفورین، پزوبرن و پسورالن برجسته شده است. برای سرکوب موازی لنفوسیت T و مهار پاسخ ایمنی بدن با استفاده از Protopic و Elidel، که در هر سنی استفاده می شود، از کودک شروع می شود. تمام درمان با داروهای فوق باید به صورت دوره ای انجام شود.
درمان سیستمیک علاوه بر وظایف اصلی، بایدبرای از بین بردن مشکلات بیماران از حالت افسردگی، از بین بردن اختلالات هورمونی، و تأثیر مثبتی بر آسیب های سیستم عصبی را حل کند. مکمل های مولتی ویتامین با مس و اسید آسکوربیک ، انواع مختلف ایمنی مولکولی و داروهای آنتی اکسیدانی برای همه بیماران مبتلا به پیسی، ویتیلیگو تجویز می شوند.
امروزه، لیزر درمانی، روش سفید کردن پوست، پیوند ملانوسیتی، انتقال سلول های رنگدانه شخص و استفاده از داروهای جیوه یکی از جدیدترین روش های درمان پیسی، ویتیلیگو می باشد. درمان لیزر بر روی پوست آسیب دیده با تابش یک طول موج خاص تاثیر می گذارد.
بهتر از همه، تظاهرات محلی آسیب شناسی در مراحل اولیه با لیزر درمان می شود.
با استفاده از روش های سفید سازی پوست بدن تمام سطح اپیدرمی محاسبه می شود، مناطق دیگر با یکدیگر همسو نمی شوند. برای پوست های سفید، از داروهای مختلف تزریق استفاده می شود، مانند مونوبنزون یا Eloquin، که تعدادی از موارد منع مصرف و قیمت بالا دارند.
انجام پیوند ملانوسیتی برای انجام دادن با مناطق کوچک پوست آسیب دیده پیشنهاد شده است. این یک روش پیوند جراحی پوست سالم خود را به مناطق آسیب دیده است. در عین حال، مهم است بدانیم که پوست اغلب زنده نمی ماند، قسمت های پیوند خورده ممکن است گود شود و پزشکان تضمین نمی کنند که این امر باعث توقف روند آسیب شناختی در بدن خواهد شد.
کارشناسان به دنبال ایجاد یک واکسن موثر هستند، اقداماتی که با هدف از بین بردن واکنش های خود ایمنی بدن، منجر به وقوع پیسی، ویتیلیگو خواهد شد. تا به امروز، درمان ترکیبی بیماری، از جمله تکنیک های جراحی و داروها، موثر بوده است.
همچنین معمول است که رژیم غذایی را به مجموعه ای از درمان پیسی، ویتیلیگو اختصاص دهید، زیرا برای بهبود مسیر آسیب شناسی مهم است که یک مقدار کافی از مس را در رژیم غذایی وارد کنید. محصولات غنی از مس، به عنوان مثال، سیب ، غذاهای دریایی، کلم، و گوجه فرنگی نیز قادر به جلوگیری از شروع آسیب شناسی تا حدودی هستند. مهم است که برای پیسی، ویتیلیگو برنج ، ذرت و جو ، که شامل مقدار زیادی روی یا زینک مورد نیاز بدن است، استفاده شود.
درمان های سنتی پیسی، ویتیلیگو
بهترین روش طب سنتی، که علیه تظاهرات و علل پیسی، ویتیلیگو عمل می کند، عبارتند از روغن زیره سیاه،روغن
گل راعی، میوه ها، فلفل سیاه و سفید . این وجوه قادر به تولید ملانین در سلول های پوست است، از بین بردن علل آسیب شناسی و از بین بردن تحریک ایمنی محلی.
برای تهیه روغن متمرکز بر اساس
Hypericum ، که به تظاهرات پیسی، ویتیلیگو کمک می کند، شما باید گل این گیاه را جمع آوری کنید و آنها را خشک کرده و در شیشه ای تمیز بریزید. سپس گلها را با روغن گیاهی تصفیه شده پر کنید، هر کدام که مناسب و دلپذیر است - آفتابگردان ، زیتون ، بادام ، خولان دریایی و غیره.
شیشه را به مدت 14 نگه می دارید و گاهی اوقات تکان می دهید. سپس روغن را خارج کرده و دوباره گل های جدید Hypericum را در همان روغن و با همان دوره قرار می دهید. روش برای استخراج روغن و بازسازی رنگ باید حداقل 6 بار تکرار شود تا اثر بخشی محصول افزایش یابد. روغن آماده شده را از Hypericum باید به صورت خوراکی با یک قاشق چای خوری قبل از هر وعده غذا مصرف شود یا با مالیدن روی لکه های سفید رنگ برای بازگرداندن رنگدانه ها مصرف شود.
برای بیش از 3000 سال، زیره سیاه و سفید در میان پزشکان در نظر گرفته می شود که ابزار موثر و کمک به درمان بسیاری از بیماری ها است. روغن زیره سیاه و سفید در فروشگاه فروخته شده است و برای پیسی، ویتیلیگو به صورت موضعی استفاده می شود. اول، لکه های سفید با یک پارچه مرطوب با سرکه پاک می شوند ، و سپس این روغن برای نیم ساعت به آنها مالیده می شود. هنگامی که روغن بر روی پوست است، بسیار مطلوب است که در نور خورشیدی قرار بگیرند، سپس اثر سریع تر و واضح تر خواهد شد.
گل داودی، غنی از نمک های ید و برم، برای درمان پیسی، ویتیلیگو در طب سنتی نیز استفاده می شود. برای تهیه یک ترکیب مؤثر براساس گل داودی، لازم است که علف را در یک چرخ گوشت خرد کرده، آن را با مقدار مساوی عسل مخلوط کنید و آن را چندین بار در روز قبل از غذا برای چندین سال مصرف کنید.
دانشمندان بریتانیا به طور تجربی به این نتیجه رسیده اند که piperine پیپرین ، که در فلفل سیاه بسیار فراوان است، به طور فعال ملانین را در سلول های پوست تحریک می کند. برای استفاده از فلفل سیاه در برابر پیسی، ویتیلیگو ، شفا دهنده های سنتی توصیه می کنند.
ضد دردی برای پیسی، ویتیلیگو
آیا می توانم خالکوبی کنم؟
Dermopigmentation یا خالکوبی پزشکی vitiligo یک روش پر کردن مناطق آسیب دیده از اپیدرم با ترکیب خاص برای یکدست کردن پوست است. با این حال، خالکوبی برای پیسی، ویتیلیگو تنها می تواند پس از موافقت پزشک انجام شود، زیرا تنها او می تواند وجود علائم برای خال کوبی را تعیین کند و احتمال ریسک، از جمله آلرژی، از چنین اقداماتی را از بین ببرد.
برای به حداکثر رساندن اثر خالکوبی، استاد یک روش خاص طراحی را انتخاب می کند و از الگوریتم قبلا توسعه یافته اقدامات پیروی می کند. اگر تمام رویه ها پیگیری شده و تخصص یک متخصص در سطح مناسب باشد، پوشش نقص پوست به نظر بسیار طبیعی است.
پس از dermopigmentation بسیار مهم است که مراقبت پوستی مناسب را انجام دهید. ترمیم پوست پس از این خالکوبی اتفاق نمی افتد همانطور که پس از آرایش دائمی معمولی (خالکوبی) اتفاق می افتد. تنها با استفاده از برخی از پماد ها یا ژل ها، و همچنین کرم های ضد آفتاب در لوازم آرایشی، ممکن است بهبود یابد.
در مورد بهبود درد بدون درد پوست، روش تاتو کردن لوازم آرایشی پزشکی باید تکرار شود. یک ماه پس از رویه اولیه، اصلاح برنامه ریزی انجام شده انجام می شود. در صورت لزوم، تنظیمات می تواند یک بار انجام شود، تا در نهایت منجر به نتیجه نهایی تنها پس از 3-4 ماه است. اگر قوانین مراقبت را دنبال کنید، خالکوبی پزشکی برای پیسی، ویتیلیگو تا 5 سال به پوست ادامه می دهد.
حمام آفتابی با ويتيليگو برای اهداف دارویی نشان داده شده است، اما لازم است که با حداکثر دقت انجام شود زيرا پوست بسيار حساس به اشعه ماوراء بنفش است و مي تواند به راحتي سوخته شود. در درمان با پماد ویژه، مناطق تحت درمان اپیدرم به طور خاص نیاز به جایگزینی تحت اشعه ماوراء بنفش برای رسیدن به اثر تیره شدن پوست دارد. همچنین نور ماورای بنفش روی پوست با پیسی، ویتیلیگو در حین فیزیوتراپی تحت لامپ ماورای بنفش قرار می گیرد.
بازدید از یک سالن برنزه با پیسی، ویتیلیگو می تواند خطرناک باشد، اما خورشید طبیعی و در نور خورشید می تواند سودمند باشد. استفاده از خورشید باید صبح و عصر قبل از غروب خورشید باشد.
تظاهرات پیسی، ویتیلیگو تنها لکه های سفید بدون درد بر روی پوست بدن است، به ندرت تغییر در رنگ عنبیه چشم و یا کاهش بینایی همراه است. عواقب دیگر این آسیب شناسی به پزشکی اطلاق نمی شود، اما به احتمال زیاد آنها نیستند، زیرا پیسی، ویتیلیگو فقط نشان دهنده برخی از فرآیندهای درون بدن است و نه علت این بیماری.
خطر برای توسعه پیسی، ویتیلیگو را می توان در شرایط مختلف داخلی دید. برای مثال، برای شروع تغییر رنگ پوست، فرد ممکن است به اندازه کافی با مواد شیمیایی مانند فنول های موجود در رنگ مو، مواد شیمیایی خانگی و سایر محصولات مشابه روبرو شده باشد.
در دوران بارداری، زنان مبتلا به پیسی، ویتیلیگو نباید از تابش اشعه ماوراء بنفش برای بیدار شدن ملانین در پوست استفاده کنند.
همچنین، هنگامی که پیسی، ویتیلیگو تشخیص داده می شود، باید از استرس کار جلوگیری شود. به عنوان یک اقدام پیشگیرانه، غیرممکن است که کارهایی را انجام دهیم که به طور مرتب از مالیدن بعضی از مناطق پوستی جلوگیری شود، زیرا ممکن است در آینده یک بیماری ایجاد کند.
در برخی از موارد، پیسی، ویتیلیگو بدون لوازم آرایشی محافظ ضد آفتاب، فرد نمی تواند خانه را حتی در زمستان، ترک کند.
خدمت سربازی و پیسی، ویتیلیگو
در ایران بیماری پیسی یا ویتیلیگو در صورتی که تمام صورت یا هر دو دست به طور کامل و با وسعت بیش از 40 درصد کل بدن را گرفته باشد باعث معافیت دائم از سربازی می شود و دارندگان مدارک کارشناسی و بالاتر، معاف از خدمات رزمی.